ARTICLE
子宮外妊娠と生理には共通の症状があり、見分け方が難しいといわれています。「生理と思っていたら、実は子宮外妊娠だった」「治療が遅れて大変なことになった」ということがないように、子宮外妊娠と生理の共通の症状や、相違点などを知っておきましょう。
子宮外妊娠と生理の違いや見分け方を知りたい
妊活をしている女性にとって、生理の時期に出血すると「今回もだめだったのか」と気持ちが落ち込むことでしょう。しかし、その出血は生理の出血ではなく、もしかすると、子宮外妊娠による出血の可能性も。子宮外妊娠と生理の症状は、よく似ているといわれているため、どちらなのか不安に感じている人もいるかもしれませんね。
「ただの生理と思ったら実は子宮外妊娠だった」ということは、よくあることなのです。もし子宮外妊娠だったとしたら、いち早く対処しないと、命にかかわる重篤な症状をひき起こしてしまうこともあるのです。ここでは、子宮外妊娠と生理、また着床出血などの区別方法や違いなどをみていきましょう。
さらに、子宮外妊娠の種類や手術方法、アフターケア等に関することについてもまとめました。また、子宮外妊娠の具体的な着床場所も調査しました。気がつかないまま放置をしてしまうと、重症になる可能性があるこわい子宮外妊娠。そんな状況を招かないためにも、生理と子宮外妊娠の違いについて、しっかり知っておきましょう。
子宮外妊娠と異所性妊娠について

正常の妊娠では、卵子は卵管から子宮へと向かっていき、子宮内膜に着床します。しかしまれに、そこまでにたどり着かない場合や、通り過ぎてしまう場合があり、受精卵が子宮内膜以外の場所で着床し、発育することがあります。今まではこの症状を「子宮外妊娠」と呼んでいましたが、最近では「異所性妊娠」が正式な名称とされています。
受精卵が育っていける場所である、子宮以外の場所に着床してしまう子宮外妊娠。子宮外妊娠をする場所として、一番多いのは卵管で、子宮外妊娠の98%以上といわれています。受精卵が子宮に向かう途中で、なんらかの原因で着床してしまうのです。中には、子宮の本来の着床場所を通り過ぎて、出口に近い頸管まで行って着床してしまうこともあります。また、ときには卵管を飛び出して、腹膜、卵巣の中などで着床してしまうこともあります。
受精卵が育つことができるのは、子宮内膜の厚みがあり、周囲の子宮筋層にも成長していき、胎児の重みに耐えられる十分なふくらみがあり、妊娠の準備がきちんとされている子宮内です。理想の着床場所にたどりつけるということは、本当に奇跡なことなのです。子宮外妊娠は、自然妊娠では1?2%、体外受精・顕微授精では2?4%の割合で起こるといわれています。
子宮外妊娠と生理の共通点

人によって、生理周期が違うので一概にいえませんが、子宮外妊娠は、生理と同じような時期に出血をしたり、下腹部痛が起きたりします。とくに、普段生理痛が強い人は、これらの子宮外妊娠の症状を、生理と間違いやすいのです。子宮外妊娠を生理だと思い、妊娠に気がつかずに見落としてしまうと、卵管破裂などを起こす人も少なくありません。
不正出血は、早期発見が大切な子宮外妊娠に気づくための、大切なサインの一つでもあるので、早く気がつくためにも、普段から血の状態や日数をチェックすることがポイントになります。いつもの生理に比べて、極めて量が多かったり少なかったり、色が普段よりも茶色っぽかったり、また10日以上も続くような出血は、生理ではない出血と判断し、すぐに産婦人科で受診しましょう。
子宮外妊娠と生理の相違点

子宮外妊娠と生理の症状の相違点は、どのようなものがあるのでしょう。
基礎体温の変化が異なる
基礎体温が、きちんと2層にわかれている人であれば、生理がくる直前は低温期に移ります。しかし、子宮外妊娠をしている場合は、基礎体温が安定せずに体温が上下します。出血があっても、基礎体温が低温期にならないという場合は、子宮外妊娠の可能性が高いといってよいでしょう。
下腹部痛がある
普段から生理痛がある人は、生理が始まった日~生理3日目あたりに、痛みのピークを感じる場合が多いでしょう。しかし、子宮外妊娠の場合は、胎のうが育っていき症状が悪化していくので、下腹部痛は治まることがなく、どんどん痛みが強くなっていくのが特徴です。
子宮外妊娠になった場合、約90%の人が下腹部痛を感じるといいます。子宮外妊娠の場合は、突然卵管破裂を起こして大出血をしたり、人によってはショック症状を起こすこともあるので、鎮痛剤が効かないほどの下腹部痛がある場合は、迷わず産婦人科で受診しましょう。
出血量が多い
子宮外妊娠では、出血が見られない人もいますが、逆に出血が長く続く人もいます。普段の生理の出血期間と比べると極端に長い、または極端に短いなどということがあれば、それは生理ではなく、不正出血の可能性が高いです。
あまりにも出血量が多いと、低血圧によるショックを引き起こすこともあるので、いつもと違うと感じたら、すぐに産婦人科で受診しましょう。
つわりと子宮外妊娠について

子宮外妊娠は、正常の妊娠時と同じようにつわりの症状が出ますが、個人差もあり、人によって違いがあるようです。ただし、子宮外妊娠の場合は、正常の妊娠時に比べると、比較的つわりが軽い場合が多いといわれているようです。
正常な妊娠かどうかの判断は、つわりの症状だけでは難しく、超音波検査を受けなければ、はっきりしたことはわかりません。妊娠している可能性がある場合は、早めに産婦人科で受診することが重要でしょう。
眠気・だるさと子宮外妊娠について

PMS(月経前症候群)の症状は、人によってさまざまで、便秘や下痢、イライラして怒りっぽくなる、集中力がなくなる、無気力になる、食欲が増えたり減ったりする、肌荒れなど、200種類以上もあるといわれています。PMSのある人は、生理前に多く分泌される、黄体ホルモンが作用する影響で、そういった症状が起きるのです。
こうした不快な症状は、生理が始まると徐々に治ってきます。眠くなったり、だるくなったりなどの不快な症状は、ホルモンバランスが急激に変化する妊娠初期にも起こる症状です。子宮外妊娠では、生理によって治まるPMSとは異なり、身体は妊娠している状態です。したがって、出血が見られても、妊娠初期時の症状の中の眠気やだるさが継続します。
わき腹が痛みと子宮外妊娠について

子宮外妊娠では、下腹部全体が生理痛のときと同じように痛むこともありますが、左右どちらかのわき腹の痛みが起こる症状が多く見られます。
生理では、子宮全体が収縮することで痛みが起こります。それに対して、子宮外妊娠では、卵管や卵巣への着床により、これらの器官を圧迫するため、生理のときに起こる場所とは、異なる場所で痛みが起こるのです。
子宮外妊娠と排尿痛について

非常にまれといわれる症状ですが、子宮頚管で着床して発育する場合があります。子宮頚管で受精卵が着床すると、付近の膀胱や尿道を圧迫することになるので排尿痛などの症状が起こることがあります。
また、人によっては腰痛を感じることもあるようです。
生理時の出血について

女性の身体は約1カ月に1回、卵巣から卵子を放出します。その際に、子宮内膜が厚くなり、妊娠の準備を整えて受精卵が来るのを待ちます。しかし、卵子が受精にいたらなかった場合に、準備した子宮内膜が必要なくなり、剥がれ落ちて出血となって体外に排出されます。これが、生理のときに起こる出血です。
生理の出血量は個人差がありますが、1回の生理で20~140mlぐらいが正常といわれています。血液の色は、ケガをしたときのような鮮やかな赤ではなく、子宮内膜も混じっているせいか、一般的には「くすんだ赤色」だとされています。
着床出血について調べました

妊娠するためには、精子が卵子の中に入り、受精することが必要となってきます。受精卵は1週間かけて子宮に到達し、胎盤のもととなる根っこである「絨毛(じゅうもう)」が根をはり、準備を整えることを「着床」といいます。この際に、絨毛が子宮内膜の壁に接触することで傷つけてしまい、軽く出血してしまうことがあります。これを「着床出血」といいます。
着床出血は、誰にでも起こるわけではなく、妊娠初期症状として着床出血がみられる確率は、1~2%程度のようです。着床出血は出血量が少ないため、おりものと混ざってしまい、着床出血に気づかないということも多くあるようです。
不正出血について

月経以外の時期に、性器から出血することを不正性出血といいます。原因は、ホルモンの異常やさまざまな病気によるものであり、明らかに血の色をしているものだけでなく、茶色っぽいおりもののことも、不正出血と呼びます。
排卵期に起こる排卵出血など、病気ではないものもありますが、なかには重大な病気のサインであることも多く、子宮膣部びらん、膣炎、子宮筋腫、頸管ポリープ、卵巣機能不全、子宮頸ガンが原因のこともあるので注意が必要です。なお、子宮外妊娠の不正出血は、通常の生理より早めに起こることが多く、出血量が日々増えていくか、期間が長引く傾向があるようです。
子宮外妊娠時の出血色は?

子宮外妊娠の出血の特徴は、正常妊娠時の着床出血時の出血と似ていて、少量の出血、あるいは血が混じってピンク色になったおりものが続くことが多いといわれています。
また、子宮外に着床すると、受精卵が育つにつれて、下腹部の痛みがどんどん強くなっていくといわれています。これらの症状がある場合には、すぐに婦人科で受診するようにしましょう。
ホルモンバランスとストレスと出血は三位一体

女性ホルモンの分泌は、脳の視床下部、下垂体からの命令によって変化します。視床下部は感情的な興奮(恐怖、怒り、悲しみなど)や、ストレスなどの影響を受けやすく、ホルモンのバランスが乱れて出血する場合があります。また、不規則な生活や極端なダイエットなども、女性ホルモンのバランスが崩れる理由になり、不正出血の原因となります。
ホルモンのバランスを安定させるためには、生活習慣を改善させて、日常のストレスを少しでもなくすことが重要なポイントです。規則正しい生活を心がけて、リラックスできる時間を持ったり、ストレスを発散させるための趣味などを見つけたりすることで、ホルモンバランスを整えていきましょう。
子宮外妊娠と流産について
子宮外妊娠と流産には、着床出血および着床に失敗した胎児を含む、子宮内物が出血として排出されるという共通項があります。なお、子宮外妊娠のケースは、妊娠といえども残念ながら出産は不可能です。
胎児が自然流産をする場合が一般的ですが、組織に吸収されることもあるので、病院で診察してもらい、経過をじっくりみていくことが大切でしょう。また、流産の出血と子宮外妊娠の出血は判断しにくく、見分けることは難しいといわれています。
流産と出血について
流産の出血は、受精卵の染色体異常やストレスなどが原因で、妊娠の継続が不可能になり、剥がれ落ちた子宮内膜や血の塊などが、大量に排出されることが多いのが特徴です。また、出血した血液は、鮮血もしくはチョコレート色の傾向があるようです。
子宮外妊娠の不正出血の色のほうが、やや赤茶色だといわれていますが、個人差もあるので一概にはいえません。したがって、自分で子宮外妊娠や流産という判断をせず、医療機関で医師に診てもらうようにしましょう。
妊娠検査薬と子宮外妊娠について
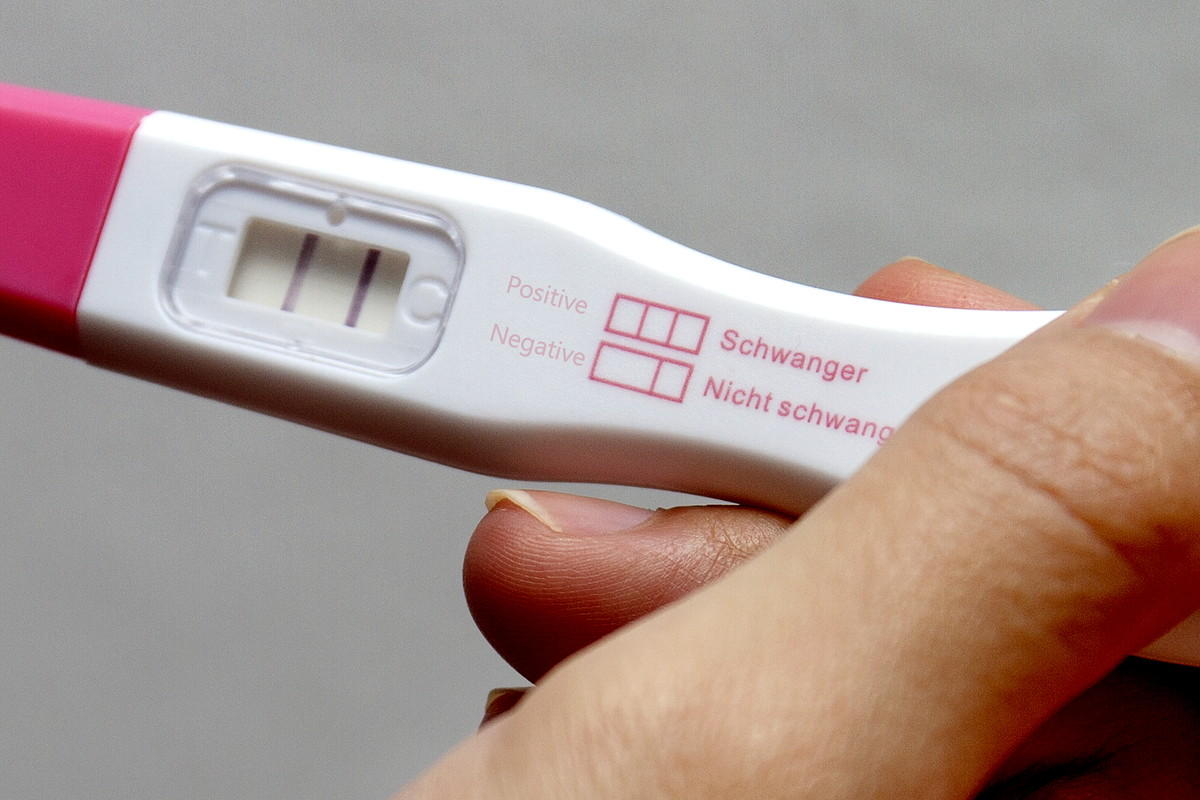
子宮外妊娠でも妊娠検査薬を使うと、正常な妊娠成立のときと同じ陽性反応が現れます。妊娠検査薬は、妊娠成立の際に分泌される「hCG(ヒト絨毛性ゴナドトロピン)ホルモン」の検出有無によって、妊娠成立を判断します。
子宮外妊娠であっても、受精卵の着床場所は問わず、形成中の胎盤にある絨毛がhCGホルモンを分泌するため、妊娠検査薬は陽性反応が現れるのです。
超音波検査と子宮外妊娠
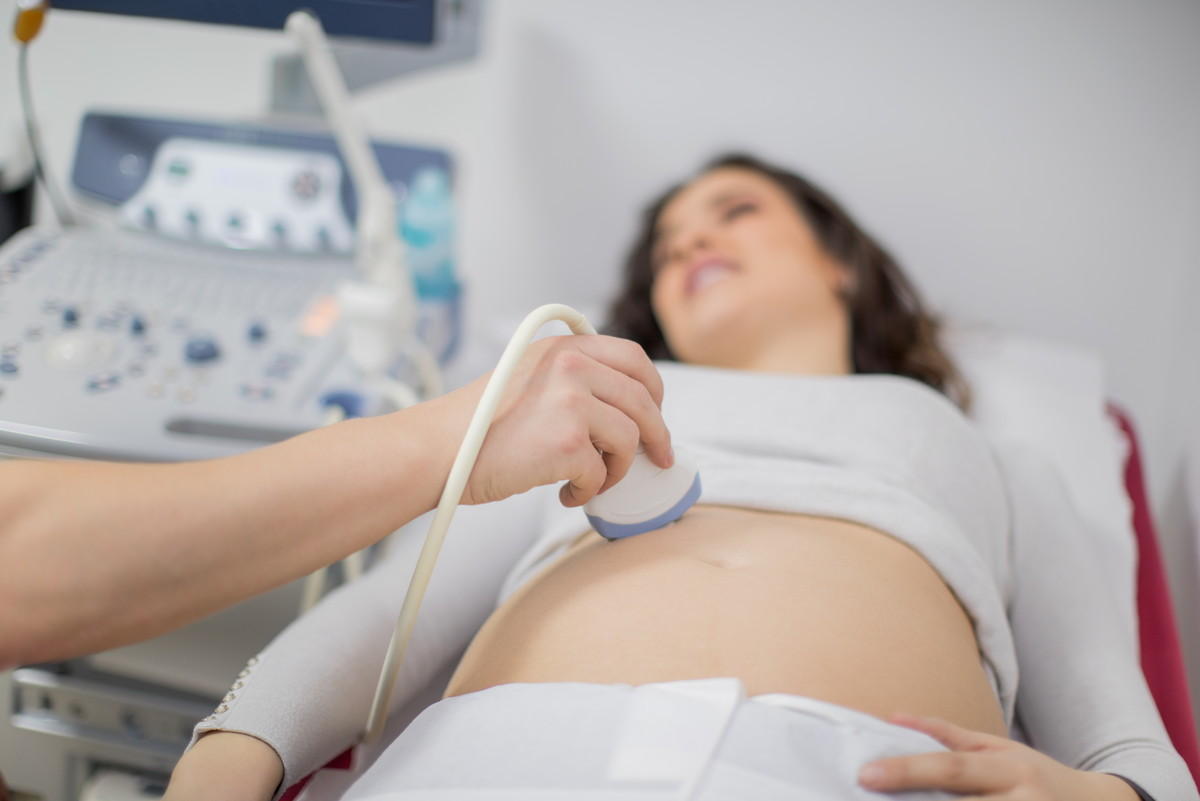
子宮外妊娠を早期発見するためには、産婦人科で超音波検査を受けることが確実といわれています。子宮内胎のうは、妊娠4週目ぐらいから超音波検査で検出可能なので、胎のうの有無を確認してもらうとよいでしょう。
子宮外妊娠の中でも、とくに卵管妊娠の場合、卵管破裂の可能性があります。妊娠検査薬で陽性反応を示した場合は、遅くても妊娠6~7週目までには病院で受診するようにしましょう。
hCG値を血液検査で測定する

正常妊娠では、着床してすぐにhCGが検出され始め、妊娠4週で血中hCG値は100~200mIU/mlとなり、5週には約1000mIU/ml前後と増加します。子宮外妊娠の場合は、着床場所が子宮内以外の場所で起こるので、hCG値は正常妊娠時に比べて、低い数字になります。
超音波で、胎のうが検出可能となる血中hCG値の数値は、約1000~2000mIU/mlとする場合が多く、1000mIU/ml以上のhCG分泌がありながら、子宮内の胎のうが確認されない場合は、子宮外妊娠を疑います。
子宮外妊娠と待機療法について

待機療法とは、手術や薬の投与などの特別な処方は行わず、経過を観察することにより、胎のうや胎芽が自然に吸収されるのを待つことをいいます。いったん妊娠したものの、受精卵が発達していない場合、妊娠にともない増えるホルモンhCGの数値は、少しずつ下がってきます。
産婦人科での検査において、このhCG値が下がっていることが判明したときにとられるのが、この待機療法です。hCG値が低いということは、流産する可能性があるということです。このような初期の段階で自然に流産することは、子宮外妊娠の経過としては、身体に負担をかけないため、もっとも望ましいものであるといわれています。
子宮外妊娠と薬物療法

比較的症状が軽く、出血などの問題もなく、hCG値が低い場合には、薬物療法で処置をする場合があります。薬物療法とは手術を行うことなく、抗がん剤を使うことによって、妊娠の継続を終了させる療法をいいます。使われる薬は、「メトトレキサート」という細胞の増殖を抑える抗がん剤であり、卵管に投与することで、子宮外にできた胎のうを消滅させられます。
手術を行わずに処置ができるため、卵管を傷つけずに治療でき、次回以降の妊娠の可能性を、低下させないというメリットがあります。
子宮外妊娠と卵管圧出手術について

hCG値が高い場合は、受精卵が成長している可能性が考えられます。その場合は、薬物で抑えることが難しくなり、胎のうを除去する手術が必要になってきます。卵管圧出手術とは、腹部に穴を数カ所あけて、専用カメラで患部を確認しながら、卵管内の胎のうを搾り出して排出する方法で、温存療法のうちの一つです。
この手術は、卵管を傷つけることがないため、手術後に卵管が正常に機能する確率が高くなり、次回以降の妊娠の可能性を、低下させないというメリットがあります。
子宮外妊娠と卵管線状切開内容除去手術

卵管圧出術では、除去できない大きさであるけど、まだ出血が見られない場合は、腹腔鏡下手術による卵管線状切開内容除去手術が、行われる場合があります。卵管線状切開内容除去手術とは、子宮外妊娠を起こした卵管に、着床した妊娠性の組織を、腹部切開によってとり去るものです。
卵管を残したまま、胎嚢を除去することが可能である温存手術のひとつです。しかし、卵管自体は残せますが、術後の再妊娠に際して「外妊存続症」といって、卵管に絨毛組織が残存してしまう症状があらわれることがあるといわれています。
子宮外妊娠と卵管切除術について
胎のうがかなり大きくなっている場合や、卵管がすでに破裂している場合には、卵管ごと除去する卵管切除術が行われます。出血が少量であれば、腹腔鏡下手術でできる場合もありますが、腹腔内出血などが大量に見られる場合には、開腹手術になる可能性が高くなります。卵管切除術とは、電気メスやレーザーメス、超音波メスなどを使って、子宮外妊娠を起こした卵管を切除するものをいいます。
受精卵の着床のもとである、卵管自体を切除してしまうので、治療効果は高いといえるでしょう。この手術では卵管ごと切除するため、切除した側の卵巣からの妊娠は望めなくなります。しかし、卵巣は二つあるため、もう一方の卵巣から妊娠できる可能性は残っています。
ただし、左右両方の卵管を切除すれば、その後妊娠を希望する場合には不可能となってしまうので、そういった場合は、事実上の最終手段ともいえる方法になります。
子宮外妊娠と卵管膨大部妊娠について
子宮外妊娠の97%は、卵管に着床するといわれています。卵管妊娠の中で、最も頻度が高いのが卵管膨大部です。卵管膨大部妊娠は、卵管流産が多くみられます。
受精卵の付着部から出血が起こり、卵が剥がれて、腹腔内へ排出されます。受精卵の剥離部から少量の出血がしばらく続くこともありますが、自然に止まることが多いといわれています。
卵管膨大部以外の卵管部で起こる子宮外妊娠

卵管での妊娠のうち、卵管膨大部に次いで頻度が高いのが、卵管峡部妊娠といわれています。卵管峡部妊娠は、卵管破裂が起こることが多く、胎のうの増大とともに卵管壁が破れ、胎芽が直接腹腔内に排出されます。破裂部から出血が長く続き、大量の出血がみられるため、命が危険な状態になりかねません。
また、卵管での妊娠うち、卵管峡部妊娠と同程度の頻度で卵管采でも受精卵の着床が発生するといわれています。卵管妊娠の中でも、最も頻度が低いといわれるのが、卵管間質部での妊娠です。
子宮外妊娠と卵管破裂について

子宮内膜に着床せずに、卵管閉塞や癒着などによって、受精卵が卵管にとどまり着床してしまうと、通常なら育たずに流産してしまいます。ところが、卵管に着床した受精卵が、成長して大きくなってしまうと、やがて卵管が破裂する危険性がでてきます。
卵管が破裂すると、お腹の中で大出血を起こします。しかし少し前までは、多くの子宮外妊娠は卵管破裂による救急疾患だったのですが、現代では超音波検査等で早期発見できるため、卵管破裂になる前の治療が可能となりました。
卵巣や子宮頸管で起こる子宮外妊娠

子宮外妊娠の約97%が卵管といわれています。しかし、ごくまれに受精卵が卵巣組織内に着床し、発育するものを卵巣妊娠といいます。症状や経過は、卵管妊娠によく似ているといわれています。
また、子宮頸管に受精卵が着床することもあります。それを子宮頸管妊娠といいます。頸管部は子宮体部と異なり、妊娠の進行にともない大きくなれずに、胎児を育てられません。
また、頸管には子宮動脈が直接流入しており、流産徴候が現れると、大量出血を引き起こすことがあります。着床が妨げられる炎症、萎縮、発育不全、人工妊娠中絶などの子宮内膜異常が原因と考えられていて、卵管の通過性に問題はみられないことが多いようです。
子宮角部や腹膜で起こる子宮外妊娠

子宮外妊娠は卵管で主に発生しますが、腹膜妊娠は受精卵が腹腔内(腹膜、大網、腸管など)に着床する妊娠で、全子宮外妊娠の0.5~1%程度とまれな疾患であるといわれています。
また、合併症を併発する危険があるうえ、早期診断が困難なケースとして、子宮角部に受精卵が着床することもあります。非常に危険な状態になるため、普段と少しでも違った状態になった場合、「すぐに治るだろ」と我慢をせず、迷わず産婦人科で受診しましょう。
子宮外妊娠と再発について
子宮外妊娠は、一度なってしまうと何度も繰り返すことが多いため、再発の確率が高いといわれています。再発をする理由には、さまざまなものがありますが、その一つが一度経験しても、原因の解消が行われていないというものでしょう。
たとえば、クラミジアが原因で子宮外妊娠になったのに、その状態のままであったり、過去の手術や中絶による炎症、癒着など子宮外妊娠になる原因そのものが解消されていない場合です。すると、子宮外妊娠を繰り返す可能性が高いのです。そのため、子宮外妊娠の再発率は10%といわれ、一般の妊娠で子宮外に着床する可能性が、1%という数字と比べても、その再発率の高さは高確率といえるでしょう。
残念ながら、子宮外妊娠を完全に予防する方法はありません。しかし、子宮外妊娠の手術を受けたことがある人で、妊娠を希望する人は、卵管の状態をチェックする子宮卵管造影検査を受けることで、卵管の詰まりや、卵管の狭窄部、卵管膨大部があるかどうかを確認できます。
卵管造影検査は、不妊治療を行うときに、不妊の原因を調べるために用いられる検査です。しかし、子宮から造影剤を入れて、レントゲンで造影剤の広がりを確認し、子宮外妊娠が再発しやすいかどうかを、確認するためにも使われます。自身の卵管の状態を確認する卵管造影検査は、子宮外妊娠の再発を避けるためにも、やっておいたほうがよいでしょう。
子宮外妊娠と開腹手術歴について

虫垂炎(盲腸)や帝王切開など、なんらかの理由で開腹手術を受けた経験のある人は、開腹手術を受けたことがない人よりも、子宮外妊娠を起こしやすいといわれています。一度でもお腹を切ったことで、内臓が空気に触れてしまった状態となり、術後に腹腔内の組織同士がくっつきやすくなるため、癒着が起こる可能性が高くなるといわれています。
そのため、手術の影響で、卵管が炎症や癒着をおこすこともあり、狭くなった卵管内で、再度受精卵が着床してしまう可能性が高く、それが子宮外妊娠を引きおこす原因になる場合もあります。過去に開腹手術をしたことがある場合は、産婦人科で子宮卵管造影検査を受けるとよいでしょう。
なぜなら、子宮卵管造影検査を受けることで、卵管のつまりや癒着していないかがわかるからです。子宮卵管造影検査を受けると、卵管のつまりや狭窄部の確認のほか、総合的に検査ができるため、子宮外妊娠を避けるための一つの方法といえるでしょう。
子宮外妊娠と骨盤腹膜炎について

骨盤腹膜炎とは、骨盤内にある腹膜に炎症が起こったものをいいます。男性と違って女性は、膣から子宮腔内を通り、卵管を通って骨盤の中へとつながっています。したがって、膣にとりついた菌は、子宮や卵管を通り過ぎて、お腹の中までどんどん広がっていきます。
その原因には、淋菌や大腸菌、ブドウ状球菌などがありますが、圧倒的に多いのはクラミジアです。病後は、骨盤内のそれぞれの臓器に癒着が残ってしまい、子宮外妊娠の発生が起きやすくなるといわれています。
クラミジア感染症と子宮外妊娠について
クラミジアは、生きている細胞の中でだけ、増殖が可能な微生物といわれています。性行為による感染症の一種であるクラミジア感染症にかかると、骨盤内で炎症が起こりやすくなります。その際、卵管炎を併発することも多く、それが卵管の癒着を引ききおこし、それが原因で卵管がより細くなり、子宮外妊娠になりやすくなります。
また、卵管内に癒着がない場合でも、炎症によるダメージで、卵管の繊毛運動が弱くなってしまい、受精卵を正常に子宮まで運べなくなるおそれもあります。卵管通過障害の原因となるクラミジア感染は、不妊症とは切っても切れない関係があるといえるでしょう。
しかし、早い段階で発見できれば、卵管を元通りにする治療が可能だといえます。もし少しでも気になる症状がある場合には、早めに婦人科で受診しましょう。「おかしいな」と思っている段階で受診しなければ、妊娠を希望するころには、「あのとき受診しておけば」と後悔することになるかもしれないのです。
子宮内避妊具と子宮外妊娠について

子宮内避妊器具(IUD)とは、子宮の中に合成樹脂でできた小さな器具を入れて、避妊効果を得る方法です。一度の装着で避妊期間が長期間持続できますが、そのかわりに、子宮外妊娠になりやすくなるというリスクがあります。
子宮内避妊具(IUD)を使用していたにもかかわらず妊娠した場合、約2~5%が子宮外妊娠になるとされています。
子宮内膜症と子宮外妊娠について
子宮内膜症は、本来は子宮内にできるはずの子宮内膜が、子宮以外の場所にできてしまう病気です。その場所にできた子宮内膜に受精卵が着床して、子宮外妊娠になることがあります。
また、悪化すると、子宮とその周りにある卵管や、卵巣、腸が癒着してしまうこともあり、癒着による子宮外妊娠を引きおこすこともあります。
体外受精と子宮外妊娠について

体外受精の場合、自然妊娠より子宮外妊娠の確率が、約1~6%高いといわれています。そのため、体外受精の合併症の一つに、子宮外妊娠が含まれています。体外授精の場合には、卵管での妊娠以外に、子宮頚管での妊娠も起こりやすくなるといわれています。
体外受精とは、精子と卵子を体外で受精させ、「初期胚」ができている「受精卵」を女性の子宮へ戻します。卵管を通って「受精卵」は子宮へと向かっていき、子宮内膜に着床します。しかし、本来の卵の成長過程でいうと、卵管にあるべき段階で「初期胚」の状態の受精卵を、子宮に置いておくということは、おかしいと身体が判断してしまいます。
よって、せっかく子宮に卵を置きに行ったのに、受精卵が自然現象で、いるべき位置である卵管に逆もどりしてしまい、そのままそこで着床して、卵管妊娠になってしまうのです。また、受精卵を培養させて子宮に戻す際に、着床場所が子宮の出口あたりまでずれてしまう場合があり、子宮頚管妊娠になることもあります。
卵管異常と子宮外妊娠について

非常に繊細な働きを持つ卵管は壊れやすく、複数回の卵子のキャッチングのたびに疲弊していき、機能も低下していきます。機能低下にともない、卵管が狭くなったり(卵管狭窄)、閉塞することもあり(卵管閉塞)、卵巣から出た卵子を子宮まで運べずに、卵管内で着床する子宮外妊娠の原因となるのです。
また、卵管因子による卵管異常は、クラミジア、淋菌、大腸菌などの細菌や、ウレアプラズマ、マイコプラズマなどからくる卵管炎と、子宮内膜症、卵管留水腫が原因で起こることもあります。
子宮外妊娠再発防止を含めた妊娠時の栄養摂取方法

子宮外妊娠は、かならずしも再発するわけではありません。厚生労働省も推奨している葉酸を摂取することで、子宮内膜の厚みが増したり、赤血球を増殖させて冷えや貧血防止になったり、細胞組織を修復したり代謝をあげたり、ビタミンB群により神経系を安定させたりなどの効果が現れます。そのため葉酸は、妊活・妊娠をしっかりサポートしてくれる栄養成分といわれています。
次の妊娠をあきらめずに葉酸をしっかりと補い、妊娠しやすい身体をつくっていきましょう。葉酸は、さまざまな食品に含まれていますが、特に多いのはレバーのほか、枝豆、モロヘイヤ、ホウレンソウ、ブロッコリーといった緑黄色野菜、イチゴなどといわれています。また、簡単に摂取できる葉酸サプリなどもおすすめです。
子宮外妊娠を経験したら一人で悩まずに精神的ケアを

妊娠の可能性がある全ての女性は、子宮外妊娠は命の危険があることを、知識として知っておくことは重要なことです。子宮外妊娠は誰のせいでもないこと、そして誰にでも起こりうることなのです。子宮外妊娠である場合は、治療が必要です。
子宮外妊娠をすると、妊娠した喜びからすべてを失うその落差に、精神的なショックがかなり大きいといわれます。しかし、いくら生活習慣の改善を心がけても、防げないこともあります。悲しみを一人で抱え込まず、家族や周りの人に支えてもらいながら、心と身体の傷をゆっくりと治していきましょう。
また、子宮外妊娠を経験したことで、今後の妊娠への恐怖心がつきまとってしまう場合もあるでしょう。しかし、子宮外妊娠に一度なったからといって、妊娠できないわけでも、必ずしも子宮外妊娠を繰り返すわけでもありません。婦人科担当の医師やご家族と相談しながら、次の妊娠に向けて、前向きに取り組んでいきましょう。

-
この記事が気に入ったら
いいねしよう!



